診療・各部門
整形外科の紹介
九州病院整形外科は脊椎疾患、関節疾患(特に股関節、膝関節)および外傷を中心に、主として手術を含む急性期医療を行っています。
整形外科の外来は一人一人の患者さんになるべく多くの時間を割けるように新患、再来を分離しいずれも完全予約制となっています。新患の診療予約に関しては基本的に患者様のかかりつけの病院を通しての紹介を受けており外来診療では原則紹介、予約ありの患者さんが優先されます。このため紹介、予約のない患者さんは当日診療ができない場合や待ち時間が長くなる場合があります。
当院では各種疾患に対しより専門性を持って対処するため部長、医長の診療は基本的に専門領域別になっています。このため複数の疾患(例えば腰と膝)に関して診療を希望する場合は別々の予約になる場合があります。診療の予約に関しては当院地域連携室にご相談ください。
手術の目標は患者さんが手術を受けることでより早く設定したゴールに到達できることです。当院は先に述べたように、手術加療を中心とした急性期病院として機能しており、患者さんの少しでも早い回復を目指しています。限られたベッドを十分活用しより多くの患者さんに高度な医療を実践するため整形外科では術後早期からの集中的なリハビリテーションとともに紹介元を含む近隣病院との連携(病診連携)をすすめています。連携施設との情報交換や当院と連携施設を1つのつながりとして考える治療プログラムである地域連携パスに関する状況報告および確認の目的で年4回の整形外科ネットワーク研修会を主催しており、各種学会等における発表、講演等も積極的に行っています。また、ID-linkというシステムを利用したネットワークにより、当院への紹介元の医師が当院の情報を閲覧できるようになりさらに連携の利便性が深まっています。
対応可能な治療
骨軟部腫瘍以外のあらゆる整形外科疾患を扱います。当院の治療の特徴および主要な分野の概略について下に述べます。
当院の治療の特徴
当院では内視鏡含む最小侵襲手術(Minimally Invasive Surgery, MIS)を骨折や関節疾患、脊椎、外傷(骨折)などのさまざまな手術に応用しています。これらの方法により手術における組織へのダメージがさらに少なくなり手術自体の安全性が向上します。術後は早期にリハビリテーションを開始することで早期社会復帰や高齢者でも早期退院が可能となっています。股関節、膝関節に対する骨切り術や脊椎に関しては小侵襲除圧術と、生体の基本構造をできるだけ温存する手術を積極的に行っており、総合的な視点から手術の適応や術式を考えています。
脊椎疾患
脊椎の疾患は頚椎から腰椎まで、疾患の起こる場所やその病態も多種多様です。もっとも重要なことは適切な診断で、それに基づき症状が軽度な場合は投薬等の保存療法(対症療法)やリハビリを行います。症状が持続性、あるいは進行性で手術による改善が期待できる場合は手術治療を考慮することとなり、当院では主としてこの手術の部分を請け負っています。
九州病院では頚椎から腰椎までほぼすべての脊椎疾患に対応しており、なかでも特徴は手術用顕微鏡や脊椎内視鏡を用いた小侵襲手術で、神経組織を扱う手術は原則顕微鏡下あるいは脊椎内視鏡で施行されています。2023年の脊椎手術症例数は121例で、うち内視鏡手術症例は68例でした。腰椎椎間板ヘルニアではほぼ全例が内視鏡手術となっています。当院では内視鏡導入以前も脊椎に対しては顕微鏡下の小侵襲手術を施行してきていますが、各種手術手技にはそれぞれ異なった特徴があります。当院の脊椎手術は顕微鏡手術、MEDシステム、FEDシステムがすべて施行可能となっており、その中からもっとも適切と思われる方法を選択することとなります。
頚椎疾患に関しては神経根症に対する手術はすでにほぼ全例内視鏡で施行されており従来の方法に比べ手術侵襲が少なく早期社会復帰に役立っています。頚部脊髄症に対しても比較的圧迫が限局する症例に対しては内視鏡で施行しています。
脊椎内視鏡手術は日本への導入から約25年余りと脊椎手術の中では比較的歴史の浅い新しい手術です。当院でも講習会の受講や学会発表等を行いながらより安全に手術を行えるよう術式も日々進歩を続けています。当院における脊椎内視鏡手術は日本整形外科学会脊椎内視鏡視下手術技術認定医(2種後方、3種経皮的内視鏡)が執刀あるいは手術指導を行っています。
内視鏡は皮膚切開も小さく(約2cm又は8mm)、現時点ではもっとも低侵襲といえる手術ですが、内視鏡で対応できる病変には一定の制限があります。内視鏡で対応不可能、あるいは内視鏡のメリットが発揮できない(広い範囲の病変や変形が高度な場合)は顕微鏡手術で対応しています。
脊椎圧迫骨折:高齢化に伴い脊椎圧迫骨折は増加してきています。通常脊椎の圧迫骨折は早期からコルセットを装着することで大部分は骨が固まり良好な結果が得られますが、適切な治療を行ったにもかかわらず骨がうまく固まらずに、その部位の動きがあるために背部痛が残る場合は当院では骨を固める治療(Balloon Kyphoplasty, BKP)が施行可能です。背中から直径3mm程度の金属管を2本入れてつぶれた骨の整復(形を整えること)、骨セメントによる補強を行う方法で治療時間は40分程度、ほとんど出血のない低侵襲な手術術式です。骨粗鬆症に関しては以下の別項で述べていますのでご参照ください。
椎間板内酵素注入療法(コンドリアーゼ):ヘルニアを生じている椎間板に局所麻酔下で髄核を融解させる酵素を注入しヘルニアの消退を図る方法で2018年から保険適応となり当院では2022年より導入しました。当院はコンドリアーゼ治療施行の施設認定を受けています。適応となるヘルニアのタイプには一定の制限があり、現時点では一回限りの施行となります。適応と考えられたケースに対しては50-70%程度の有効率が報告されています。
当科における脊椎手術は上に述べたように基本的に身体に対する負担の少ない小侵襲除圧術を第一選択としていますが、再手術例や高度の変形、不安定性を有する症例に対しては固定術を施行しています。固定術の割合は全脊椎手術の30%程度となっており、脊柱側弯症等の高度変形にも対応しています。固定術においても小侵襲脊椎固定術(Minimally Invasive Spinal Stabilization, Mist)の導入により一部の固定術はより小侵襲で行えるようになっています。適応は一定の制限がありますが、高齢者や全身状態不良例に対するリスクの低減が期待されています。
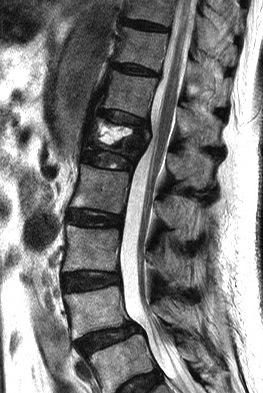

この操作で不安定な骨折部が安定し、体動時の痛みが軽減されます。
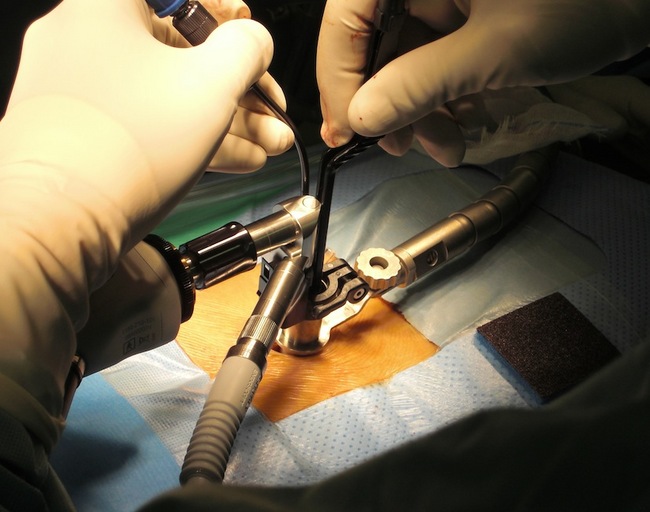
すべての操作をこの管の中で行いますので 皮膚には2cm弱の切開しか残りません。
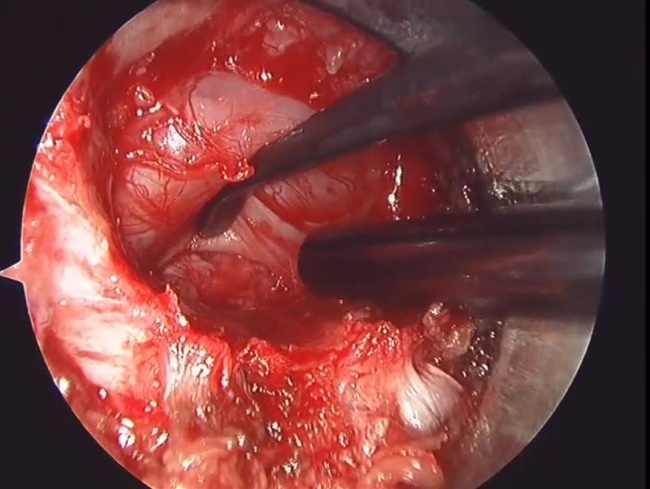
黒いヘラ様の器具でよけているのが神経根です。すでに圧迫は除去されています。
股関節疾患
股関節は体を支える重要な関節の一つです。股関節の障害は強い痛みを引き起こし、日常生活に大きな支障をきたすことがしばしばあります。治療の基本は保存加療(非手術療法)ではありますが、痛みを我慢しすぎるよりも、術後の機能回復やQOLなどを考慮した場合、適切なタイミングで手術に踏み切ることも重要と考えています。股関節痛を引き起こす疾患として、変形性股関節症、大腿骨頭壊死症、大腿骨頚部骨折、大腿骨頭軟骨下脆弱性骨折、急速破壊型股関節症、関節リウマチなどが挙げられますが、ここでは代表的な疾患である変形性股関節症について、当院で行っている治療をご紹介します。
~変形性股関節症の治療方法について~
保存療法
手術以外の治療法(保存療法)を最初に行います。運動療法、薬物療法、歩行補助具の使用などを試みますが、奏功せず日常生活に支障をきたすようであれば手術が選択肢となります。
関節温存術(骨切り術)
人工関節には耐久性の問題があることから、変形が軽度かつ比較的年齢の若い方であれば骨切り術の適応となります。骨切り術は大腿骨頭の被覆を改善させることで股関節を安定化させ痛みを減じ、変形の進行を抑えます。ご自身の骨・関節が温存されるという代えがたいメリットがありますが、比較的長期間の入院(約2ヶ月)やリハビリテーションが必要となります。
当院で行っている主な骨切り術は、前方アプローチによる寛骨臼移動術(Spherical Periacetabular Osteotomy: SPO)です。原法の外側アプローチと比較して骨盤外側の筋肉への侵襲が小さいため筋力の回復が速やかで、術中透視の併用による高い安全性、さらには産道を傷付けないというメリットがあります。従来法では20cmを超える皮膚切開が必要ですが、SPOの傷は7~8cmで下着に隠れる程度であることも、本手術を受けることが多い若年女性にとってはメリットの一つといえるでしょう。
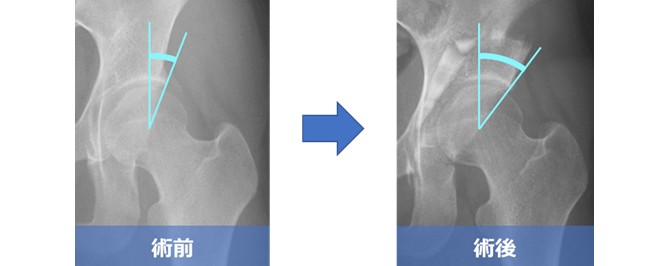
人工股関節全置換術
一方、変形が高度の場合は人工股関節全置換術(Total Hip Arthroplasty: THA)の適応です。骨切り術よりも入院期間は短く1~2週間程度、比較的早期に除痛が得られる優れた術式です。
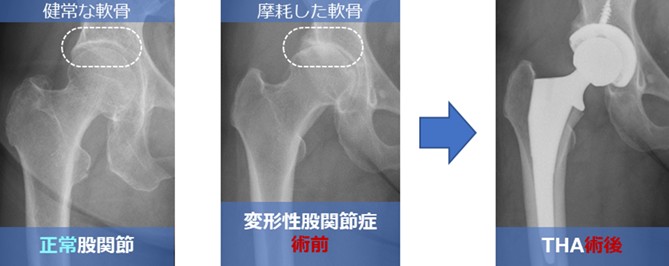
当院では常に手術のアップデートに努めています。当院におけるTHAの特長について、以下に6つのポイントをご紹介します。
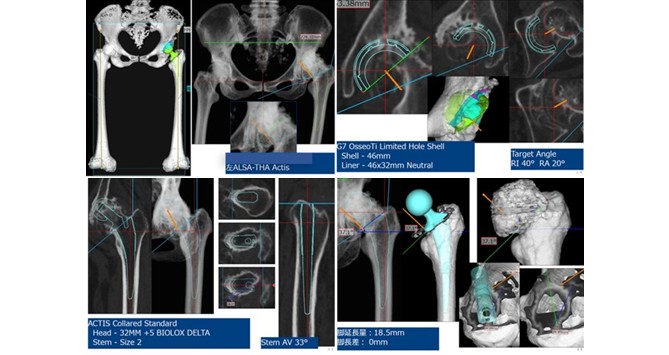
①3次元術前計画:術前に専用ソフトウェアZedHip(Lexi社)を用いて一症例一症例入念に、3次元的に術前計画を立てています。症例毎に最適なインプラント選択、サイズ選択、1mm・1°単位でのインプラント設置位置・設置角度の設定、脚延長量、可動域などをプランニングして手術に臨むことで、思わぬ術中トラブルを未然に防ぐことが出来ると考えています。
②ALSアプローチ:THAには様々な手術方法・アプローチがありますが、変形の著明な症例や一部の再置換例を除いて、当院での第一選択は仰臥位前外側アプローチ(ALSアプローチ)です。最小侵襲手術(MIS)に分類される手術であり、″筋肉を切らない手術″とも表現されます。筋腱の切離を要する従来の後側方アプローチよりも機能回復が早いことも特徴です。当院では2016年に導入し、適応を拡大してきました。また、後側方アプローチにおいても当科独自のLaser Guide Techniqueによる良好なカップ設置精度、低い脱臼率を報告しています(Kohno Y et al. Sci Rep. 2022)。
③術後の動作制限が不要:ALSアプローチによる手術、さらには筋腱完全温存、症例によって靭帯修復を行うことにより、従来の後側方アプローチTHAで課されていた一般日常動作における動作制限(和式動作の禁止など)は原則として設けておりません。
④両側同時手術:患者さんの年齢や併存症などの条件付きとしておりますが、両側同日手術も対応可能です。
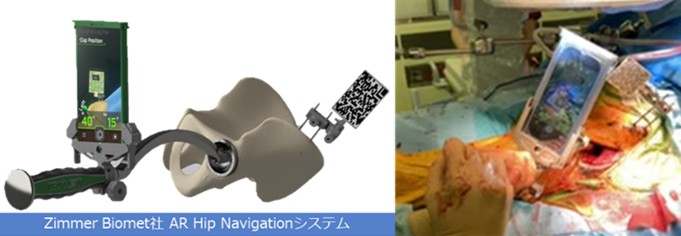
⑤術中ナビゲーションシステムの導入:近年、コンピューターナビゲーションによる手術支援技術が広く普及しつつあります。当院では2022年よりAR Hipナビゲーションシステム(Zimmer Biomet社)を導入しました。さらに、透視装置と組み合わせて使用することでより安定したカップ設置精度が得られることを学会・論文で報告しています。
☆「月刊新医療(2025年2月号)」に当院のナビゲーションを使用したTHAが掲載されました。こちらからPDFがご覧になれます。
⑥傷跡が目立ちにくい皮膚切開の導入:皮膚皺に沿った皮膚切開により肥厚性瘢痕の発生リスクが軽減し、傷の審美性が高まるといわれています。当院でも2023年よりTransverse incision(T-I)を導入しました。傷跡は体質に依るところもありますが、従来の皮膚切開よりも傷跡が目立ちにくくなることを期待しています。
THAは人工物であるが故、長期的には人工関節のゆるみ、または脱臼・感染などの合併症により再置換術を要することもありますが、材料工学の進歩、手術手技の進化などにより20~30年を超える安定した長期成績のエビデンスも得られ始めています。当院は九州内でも比較的手術症例数の多い施設であり、前任の先生方から蓄積された経験も持ち合わせています。2024年1月~12月は130例のTHA(再置換術6例を含む)を安全に施行することができました。
当院の性質上、近隣の開業医の先生方から手術目的に患者さんをご紹介して頂くことがほとんどですが、手術前にご家族を含めて十分なインフォームドコンセントを行い、安心して手術に臨んで頂けるように心がけています。
文責:河野裕介
膝関節疾患(担当:土持兼信、畑中敬之、桑原正成)
膝関節は歩く、走る、ジャンプするなど日常生活で欠かさない動作を支える重要な関節です。その膝関節の疾患は加齢や外傷、スポーツ活動などを原因として、幅広い年齢層の方々におこります。当科では変形性膝関節症や前十字靭帯損傷、半月板損傷などすべての膝関節疾患に対応しており、個々の状態に応じた適切な治療を提供できるように心がけています。
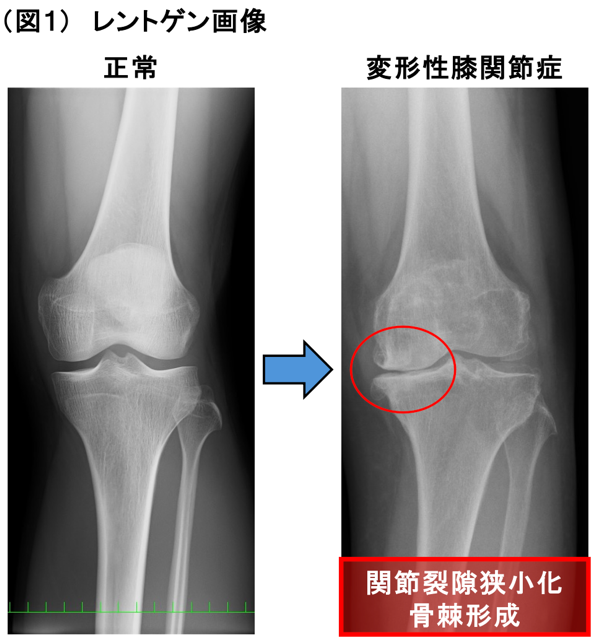
ここで、最も代表的な膝関節疾患である変形性膝関節症に対する当科の取り組みを説明します。変形性膝関節症は軟骨がすり減り、関節が変形することで、痛みや動きづらさを感じるようになります。レントゲンでは図1のように関節の隙間がなくなり(関節裂隙狭小化)、骨の棘ができます(骨棘形成)。まずは内服や外用薬、関節内注射など薬物療法やリハビリテーションで治療をおこないますが、症状が改善しない場合に手術加療を行います。当科では下記のように患者さん個々の状態に合わせた手術選択を行っています。
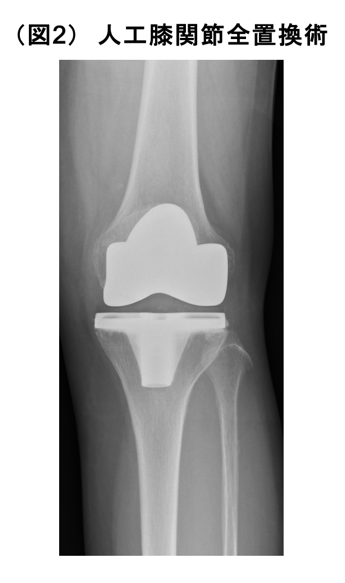
① 人工膝関節全置換術(図2)
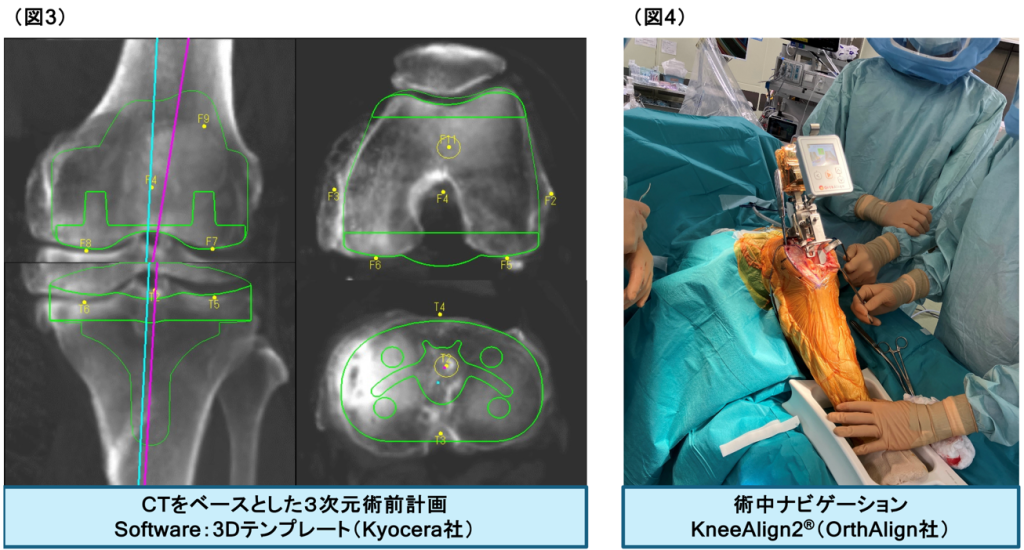
大腿骨と脛骨、膝蓋骨の関節を人工関節に置き換えます。変形が強く、比較的高齢の方が適応となります。入院期間は2〜3週間程度です。当科の特色として、患者さん本来の関節形態を再現できるようにCTをベースとした3次元術前計画をおこない(図3)、術中はナビゲーションを用いています(図4)。
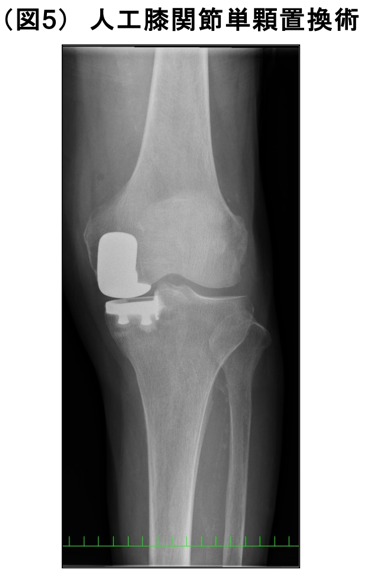
② 人工膝関節単顆置換術(図5)
内側や外側など傷んだ部位のみを人工関節に置き換えます。比較的変形が軽度で、高齢の方が適応となります。入院期間は1〜2週間程度です。人工膝関節全置換術同様、術中はナビゲーションを用いて精度の高い手術を目指しています。
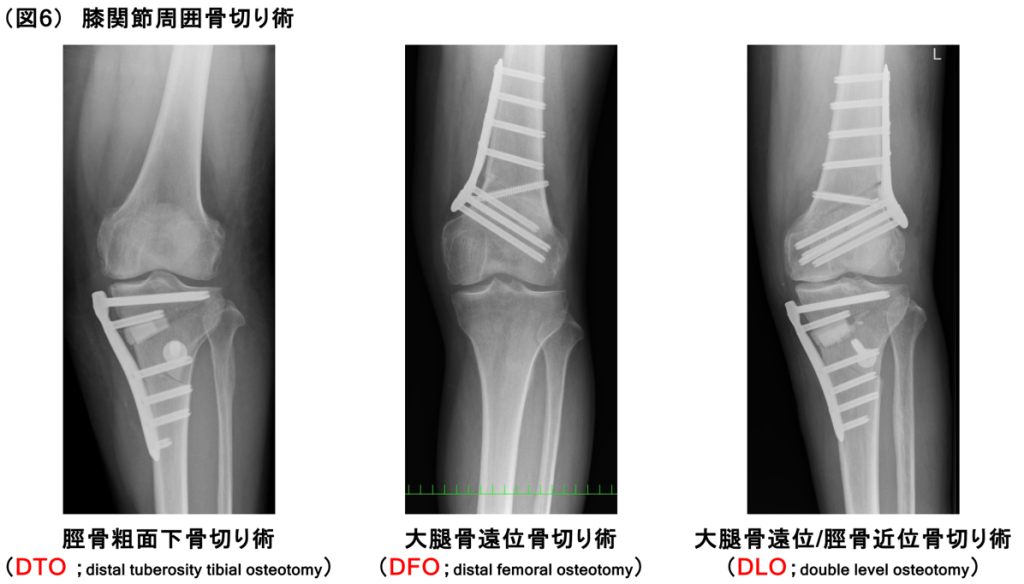
③ 膝関節周囲骨切り術(図6)
大腿骨や脛骨の骨切りを行い、O脚やX脚の矯正をおこないます。人工関節手術と異なり、自らの関節を温存することができる治療法です。比較的若年で活動性の高い方が適応となります。入院期間は3〜4週間程度です。近年、固定インプラントが改良され、治療成績は向上しています。スポーツ復帰も可能となります。
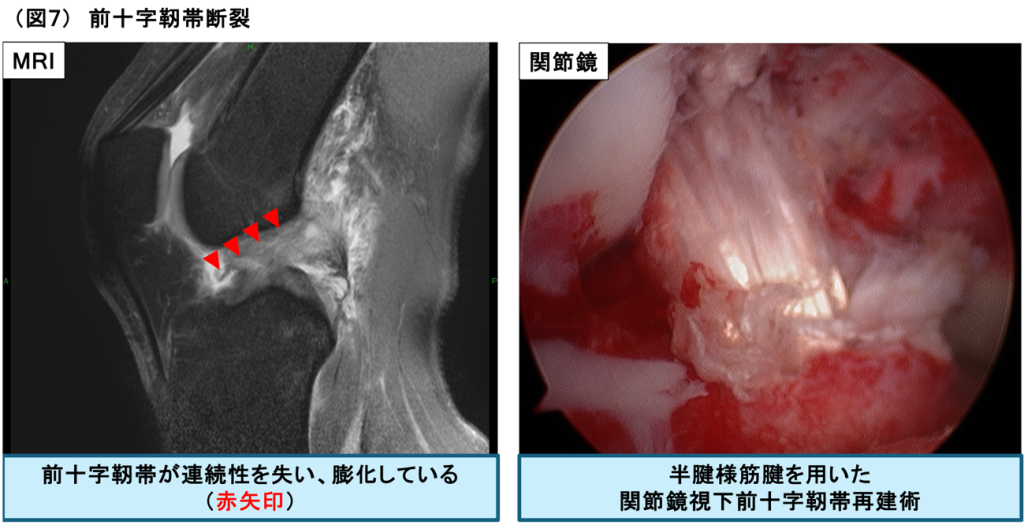
また、前十字靭帯断裂や半月板損傷などのスポーツ外傷にも積極的に力を入れて診療に当たっています(図7)。
最後に当科では痛みや変形の程度、年齢、活動強度、スポーツ活動の継続など個々の状態に合わせて治療方針を選択し、痛みのない生活を過ごせるようにサポートしていきます。膝関節の症状でお悩みの方はお気軽にご相談ください。
文責:桑原正成/土持兼信
肩関節疾患
当科では、腱板断裂、石灰沈着性腱板炎、変形性肩関節症、上腕骨近位端骨折、関節唇損傷(バンカート損傷・SLAP損傷)、反復性肩関節脱臼、肩関節拘縮など、幅広い肩関節疾患に対応しています。手術では関節鏡を用い、腱板断裂や反復性肩関節脱臼など多くの疾患に低侵襲な手技で行っております。さらに、リバース型人工肩関節置換術(RSA)を安全に行うために必要な資格を有する医師が在籍しており、変形性関節症や広範囲腱板断裂に対する人工関節手術も行っています。患者さん一人ひとりの症状や生活背景に合わせた最適な治療を安心して受けていただける体制を整えています。
代表的な手術(治療法)を説明します。
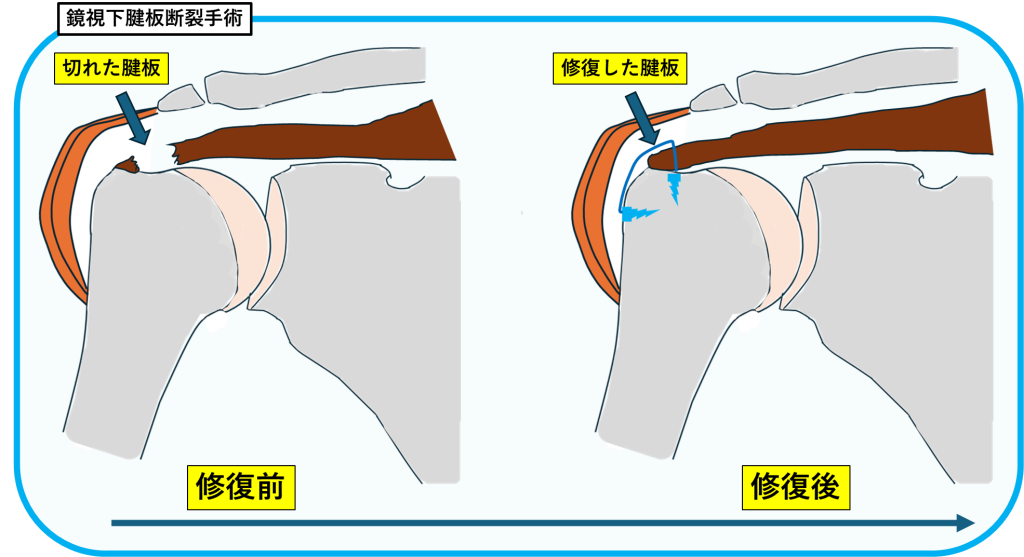
①関節鏡視下腱板断裂手術
腱板断裂に対して行う手術です。
小さな切開から関節鏡を用いて腱板を縫合し、肩の機能を回復させます。
体への負担が少なく、術後の痛みも軽減され、早期のリハビリが可能です。
入院期間はおおむね2〜6週間程度で、損傷の程度やリハビリの進み具合により個人差があります。
術後は一般的に痛みが強く出ることがありますが、当科では少しでも楽に過ごしていただけるように、カクテル注射など周術期の疼痛コントロールに力をいれております。
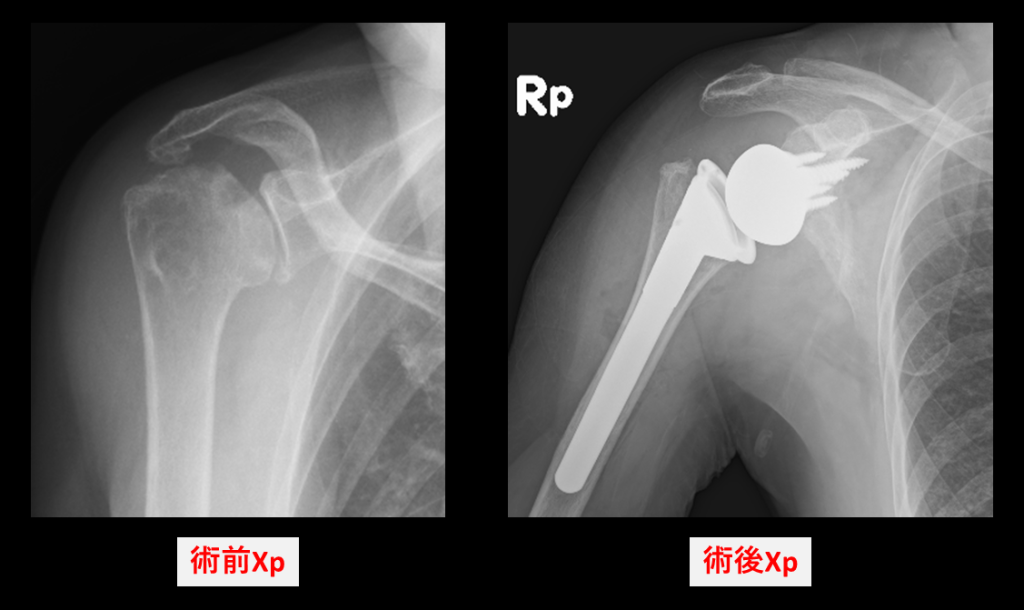
②人工肩関節置換術(解剖学的・リバース型・人工骨頭)
変形性肩関節症、腱板断裂が高度で修復困難な場合、また高齢者の粉砕型上腕骨近位端骨折に対して行う手術です。
関節の変形や腱板の機能、年齢や活動性などを総合的に評価し、以下の術式を適切に選択します
- 解剖学的人工肩関節置換術:腱板がしっかり機能している場合に行い、関節の形をもとの解剖学的な状態に戻して痛みの軽減と可動域の改善を図ります。
- リバース型人工肩関節置換術:腱板が機能していない場合や、粉砕が強い複雑な骨折、変形性関節症に行います。人工関節の構造を逆転させ、三角筋を主に使って肩を動かせるようにし、痛みの軽減と安定性を確保します。
 -人工骨頭置換術:比較的若年で腱板機能が保たれている上腕骨近位端骨折
-人工骨頭置換術:比較的若年で腱板機能が保たれている上腕骨近位端骨折
に行い、自分の肩の動きを活かして機能回復を目指します。
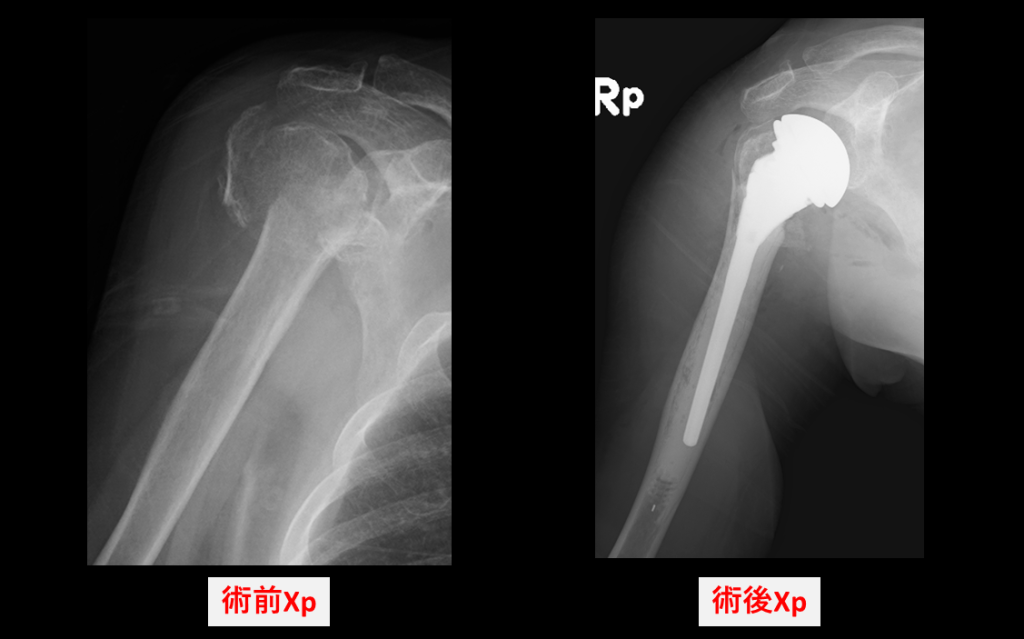 いずれの術式も入院期間はおおむね2〜3週間程度です。
いずれの術式も入院期間はおおむね2〜3週間程度です。
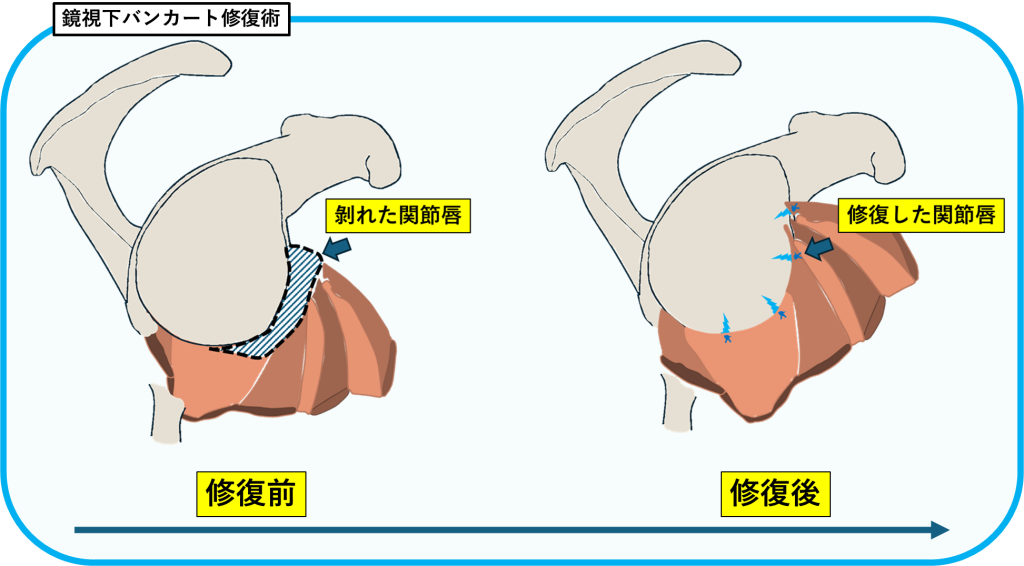
③鏡視下バンカート修復術
関節唇損傷(バンカート損傷・SLAP損傷)や反復性肩関節脱臼に対して行います。
小さな切開から関節鏡を使い、損傷した関節唇を糸で骨に固定することで関節の安定性を取り戻し、再脱臼を予防します。
体への負担が少なく、スポーツ復帰を目指す方にも適しており、入院期間はおおむね1~2週間程度です。
(SLAP損傷には関節鏡下修復術や上腕二頭筋腱固定術を行う場合もあります。)
④授動術(非観血的授動・鏡視下授動術)
肩関節周囲炎(五十肩)や腱板断裂・変形性肩関節症・関節唇損傷後に二次的に生じた肩関節拘縮に対して、まずはかかりつけ医でのリハビリテーションや薬物療法による保存療法が中心となります。
しかし自然に改善しない場合には、手術による授動術を検討します。
当科では安全性を第一に考え、外来での局所麻酔下では行わず、全身麻酔下で非観血的授動や鏡視下授動術を慎重に行っています。
当科では、痛みの程度、関節の損傷範囲、年齢、活動レベル、スポーツ復帰の希望などを総合的に考慮し、それぞれの患者さんに最適な治療を提供できるよう努めています。
肩関節の痛みや不安定感でお困りの方は、ぜひお気軽にご相談ください。
変形性肩関節症、腱板断裂が高度で修復困難な場合、また高齢者の粉砕型上腕骨近位端骨折に対して行う手術です。
関節の変形や腱板の機能、年齢や活動性などを総合的に評価し、以下の術式を適切に選択します
- 解剖学的人工肩関節置換術:腱板がしっかり機能している場合に行い、関節の形をもとの解剖学的な状態に戻して痛みの軽減と可動域の改善を図ります。
- リバース型人工肩関節置換術:腱板が機能していない場合や、粉砕が強い複雑な骨折、変形性関節症に行います。人工関節の構造を逆転させ、三角筋を主に使って肩を動かせるようにし、痛みの軽減と安定性を確保します。
外傷
近年の高齢化社会に伴い特に高齢者の外傷は増加しています。手首、肩、股関節(大腿骨頚部骨折)等の骨折が代表的ですが、特に下肢の骨折は寝たきりになる大きな原因です。当院では手術の必要な症例に対しては早期手術とともにリハスタッフと協力して患者さんに対する術前からの介入評価、術後は出来る限りの早期離床、早期リハをすすめています。手術および早期リハビリの組み合わせにより合併症の防止やよりよい機能回復が期待でき、高齢者の認知症や寝たきりを防ぐために重要と考えています。
患者数の増加が著しい大腿骨頚部骨折に対しては地域連携パスを積極的に用い、主として当院周辺の関連病院(回復期病院)とのスムーズな連携を目指しています。パスの使用により病院間でより多くの情報の共有が可能になることと同時に、共通の尺度で回復や問題点の評価もできるため、治療の向上に役立つことが期待されます。
上肢の外傷も近年増加傾向にあります。当院では上腕骨近位端骨折(肩の骨折)や橈骨遠位端骨折(手首の骨折)に対しても転位(ずれ)の大きいものや骨の損傷が強い症例に対しては、骨折部を安定化させ早期リハビリを可能にする目的で手術療法を中心に施行しています。
今後の方針
今後も当院の特徴である体に負担の少ない小侵襲手術をさらにすすめていき、患者さんの早期回復、早期社会復帰を目指していきます。
社会の高齢化に伴い高齢でもアクティブな方は増加しており当院整形外科で手術を受ける方の50%が70歳以上、80歳以上の方が約15%と高齢の方の手術は増加傾向です。高齢の方の手術では、病態(原因)がはっきりしていることに加え循環器系等の全身状態が一定の基準を満たしている必要がありますのですべての方で手術が可能というわけではありません。しかし手術により生活活動度が格段に向上する例も多く、高齢であっても症状がはっきりしており(たとえば明らかな股関節、膝関節の痛みや手の動きが悪くなってきた、歩行できる距離が短くなってきた等)、お困りの方はぜひご相談いただければと思います。
入院期間の目安
脊椎手術: 術後7-9日程度
人工関節置換術: 術後2週間程度
股・膝関節骨切り術: 術後3-4週間程度
転院が望ましい症例に関してはケースワーカー等の介入をすすめ近隣の病院との連携をとりながら患者さんの治療にあたっていきます。また自宅退院に関しても積極的にソーシャルワーカーの介入も行いながらできるだけ早期に患者さんが自宅に戻れる治療を目指しています。
医師の外来スケジュール
医師の外来スケジュールは、整形外科外来担当医のページをご覧ください。
診療実績
当院整形外科で行われる代表的な手術と症例数(2024)
脊椎 130例(うち内視鏡手術85例)
上肢・手 肩人工骨頭 1例
関節鏡視下手術 肩関節22例
神経・筋腱 24例
その他 63例
下肢 人工関節 211例(股関節130例、膝関節81例)
関節鏡視下手術 膝関節22例
骨切り 20例(股関節1例、膝関節9例、足10例)
神経・筋腱 9例
その他 96例
四肢外傷 大腿骨近位部骨折 120例
骨折・脱臼 203例(うち小児33例)
腱損傷・その他 23例
骨南武腫瘍 良性 4例
悪性 6例(すべて生検)
合計954例
診療科の特徴(その他の詳細事項)
整形外科からのお知らせ
①日本整形外科学会症例レジストリー(JOANR)構築に関する研究
②患者レジストリによる脊椎インストゥルメンテ−ション手術患者の前向き登録調査 (JSIS-DB)
これらの研究では、整形外科で運動器の疾患に対する手術を受ける患者さんを対象として、その検査データなどを集めたデータベースを作成することを目的としています。
方法:インターネットを用い、各種整形外科疾患に対して手術を行った患者さんの大規模データベースを構築します。そのデータベースを用いて、わが国における整形外科手術の疫学調査、安全性(合併症やインプラントの不具合など)や再手術率などの実態調査を行います。登録されたこれらの診療データは、研究機関(データセンター)にて専門的見地から詳細に分析検討を行います。研究は患者さんの個人情報を守った上で行われ、診療データは完全匿名化されデータベースに登録されます。
患者さんの求めに応じて、本研究計画に関する資料を、他の被験者への個人情報保護や本研究の独創性の確保に支障のない範囲内で、開示することができます。
資料は日本整形外科学会ホームページ(https://www.joa.or.jp)、JOANRホームページ(https://www.joanr.org)で入手または閲覧することができます。
本研究に関する計画書および方法に関する資料は手術登録システム(Japanese Spinal Instrumentation Society-Database: JSIS-DB)ホームページ(https://jsisdb.org)で閲覧できます。
また、これらの情報が当該研究に用いられることについて患者さんもしくは患者さんの代理人の方にご了承いただけない場合には研究(登録)対象としませんので担当医師、あるいは下記の連絡先までお申出ください。その場合でも患者さんに不利益が生じることはありません。
JOA症例レジストリー委員会 担当委員:種市 洋
JSIS-DB 主任研究者:種市 洋、上田明希
整形外科部長 土屋邦喜
スタッフの紹介
 |
医師名 | 土屋 邦喜 |
|---|---|---|
| 役職 | 診療部長 | |
| 専門分野 | 脊椎・脊髄外科、骨粗鬆症、リウマチ、透析脊椎疾患 | |
| 資格 | 日本整形外科学会整形外科専門医 日本脊椎脊髄病学会指導医 日本整形外科学会脊椎内視鏡下手術技術認定医(2種後方、3種経皮的内視鏡) 日本整形外科学会認定リウマチ医、脊椎脊髄病医 日本骨粗鬆症学会骨粗鬆症専門医 日本リウマチ学会リウマチ専門医 脊椎脊髄外科専門医 |
|
| 出身校名 | 九州大学(昭和61年卒) |
 |
医師名 | 土持 兼信 |
|---|---|---|
| 役職 | リハビリテーション科医長 | |
| 専門分野 | 膝関節、骨関節外傷 | |
| 資格 | 日本整形外科学会専門医 日本人工関節学会認定医 |
|
| 出身校名 | 長崎大学(平成17年卒) |
 |
医師名 | 河野 裕介 |
|---|---|---|
| 役職 | 医長 | |
| 専門分野 | 股関節外科(成人・小児)、骨粗鬆症、整形外科一般 | |
| 資格 | 日本整形外科学会整形外科専門医 日本整形外科学会認定リウマチ医 日本整形外科学会認定運動器リハビリテーション医 日本整形外科学会認定スポーツ医 日本骨粗鬆症学会認定医 日本リハビリテーション医学会認定臨床医 日本小児整形外科学会認定医 日本人工関節学会認定医 医学博士 |
|
| 出身校名 | 神戸大学(平成19年卒) |
| 医師名 | 畑中 敬之 |
|---|---|
| 専門分野 | 足の外科、膝関節、スポーツ外傷 |
| 役職 | 医師 |
| 資格 | 日本専門医機構認定整形外科専門医 日本足の外科学会足の外科認定医 日本整形外科学会認定リウマチ医 日本整形外科学会認定スポーツ医 医学博士 |
| 出身校名 | 鹿児島大学(平成21年卒) |
| 医師名 | 桑原 正成 |
|---|---|
| 役職 | 医師 |
| 専門分野 | 膝関節、手の外科、骨関節・スポーツ外傷 |
| 資格 | 日本整形外科学会整形外科専門医 日本整形外科学会認定スポーツ医 日本整形外科学会認定リウマチ医 日本整形外科学会認定運動器リハビリテーション医 医学博士 |
| 出身校名 | 久留米大学(平成24年卒) |
| 医師名 | 大森 裕己 |
|---|---|
| 役職 | 医師 |
| 専門分野 | 脊椎、整形外科一般 |
| 資格 | 日本整形外科学会整形外科専門医 |
| 出身校名 | 久留米大学(平成26年卒) |
| 医師名 | 蛯原 宗大 |
|---|---|
| 役職 | 医師 |
| 専門分野 | 股関節、肩・肘の外科 |
| 資格 | 日本整形外科学会整形外科専門医 リバース型人工肩関節置換術実施医 |
| 出身校名 | 鹿児島大学(平成27年卒) |
| 医師名 | 井上 逸人 |
|---|---|
| 役職 | 医師 |
| 資格 | 日本整形外科学会整形外科専門医 |
| 出身校名 | 広島大学(平成31年卒) |
| 医師名 | 今里 友亮 |
|---|---|
| 役職 | レジデント |
| 出身校名 | 長崎大学(令和3年卒) |
| 医師名 | 諸富 響 |
|---|---|
| 役職 | レジデント |
| 出身校名 | 福岡大学(令和5年卒) |
整形外科のトピックス
当院整形外科最近のトピックスです。以下の項目をクリックしてご覧ください。
- 最少侵襲外反母趾手術(2017年1月)
- 脊椎小侵襲手術の進歩とトピックス(2016年8月)
- 安全、安心の人工股関節全置換術~MIS(最少侵襲手術)の取り組み~(2016年8月)
- 設置精度を追及した人工股関節全置換術(2015年12月)
- 前方アプローチによる寛骨臼移動術 (2012年9月)
- 脊椎手術の進歩と当院での脊椎手術の現況 (2012年8月)
(最終更新日:2025年4月1日)